- فیزیک برق
- مقاومت
- جریان متناوب
- قوس الکتریکی
- اثرات الکتریسته بر بدن
- سوانح فشار قوی
- خاموش سازی منبع تغذیه
- انقباضات عضلانی
- درمان در محل وقوع سانحه
- سوختگی های الکتریکی با ولتاژ پایین
- درمان اولیه زخم سوختگی دست
- درمان جراحی
- آسیب حفره دهان
- التیام حفره دهان
- مواضع درگیر
- شدت آسیب استخوانی
- درمان سوختگی های الکتریکی حفره دهان
- درمان قطعی سوختگی الکتریکی
- اجماع و اتفاق قول در اصول اساسی
- عملکرد مناسب و ظاهر زیبا
- انواع دفورمیته
- ترمیم غشای مخاطی
- پیشگیری
- سوختگی الکتریکی ولتاژ بالا
- مقاومت
- مسیرهای جریان
- زخم های ورود و خروج
- عوارض
- درمان
- حوادث فیزیولوژیکی پس از جراحت
- مطالعات آزمایشگاهی
- تست های تشخیصی
- عوارض عصبی
- آسیب عصب محیطی
- عوارض قلبی- عروقی و ریوی
- آنزیم های قلبی
- آسیب عروقی
- عوارض حاد ریوی
- عوارض شکمی
- درمان صدمات الکتریکی کولون
- ضایعات استخوانی
- سوختگی پوست سر
- درمان سوختگی پوست سر
- آسیب های مفصلی
- سوختگی اندام فوقانی و تحتانی
- آسیب های چشمی
- عوارض سیستمیک
- عوارض روانی اجتماعی
- بیماران باردار
- قوانین ایمنی و پیشگیری از حوادث
- پیشگیری از سوختگی الکتریکی
- مبنای علمی برای انتخاب دستکش
- تخلیه دود در پروسجرهای الکتروسرجری
استفاده تجاری از برق از زمان شروع آن در سال 1849 نعمتي گرانبها را به بشريت عرضه داشته است، اما در کنار اين موهبت بزرگ، آسيب ناشي از برق گرفتگي یکی از خطرناک ترین انواع آسيبها به شمار مي رود.
براساس داده های آماری، 1-8/0% مرگ های مربوط به حوادث ناشی از صدمات برق است که البته تقریبا یک چهارم آن ها ناشی از صاعقه طبیعی است.
آسیب های الکتریکی سالانه با نرخ مرگ و میر 15-3% باعث مرگ 1000 نفر در ایالت متحده می شوند.
با افزایش استفاده از برق و صدمات ناشی از آن، تمام درمانگران فعال در زمینه تروما و سوختگی باید به اثرات پاتولوژیک و فیزیولوژیک سوختگي و نحوه مدیریت آسیب الکتریکی توجه داشته باشند.
آسيبهاي الکتريکي به شکل های مختلفی مانند سوختگی ناشي از عبور جریان برق، سوختگی با جرقه و سوختگی های تماسی اتفاق می افتد.
درک برخی از قوانین بنیادی فیزیک یکی از پیش فرض های اصلی مدیریت صحیح این آسیب هاست.
در این مقاله به تشریح عواقب تماس تصادفی با جریان برق تجاری و اصول مربوط به مراقبت از سوختگی می پردازیم.
فیزیک برق
الکتریسته شکلی از انرژی است که برحسب حرکت و فعل و انفعالات میان الکترون ها بیان می شود.
الکترون های تشکیل دهنده جریان، از یک اتم به دیگری منتقل می شوند.
آمپر اصطلاحی است که برای بیان سرعت جریان الکترون ها بکار می رود.
هر بار که 1018* 242/6 الکترون در یک ثانیه از یک نقطه فرضی بگذرند، جریان یک آمپر عبور می کند.
اين جریان الکتروني همان چیزی است که می تواند قربانی سانحه الکتریکی را بکشد یا مصدوم کند.
یک آمپر تقریبا معادل مقدار جریانی است که از یک لامپ روشنایی 100 واتی عبور می کند.
در بیشتر مواد، تعدادی از الکترون ها به طور آزادانه و تصادفی درحرکتند تا زمانی که نیروی محرکه ای به نام ولتاژ آن ها را به حرکت در یک جهت سوق دهد.
هرچه ولتاژ بالاتر باشد نیروی بیشتری وارد می کند و در نتیجه الکترون های بیشتری در یک زمان معین در سیم حرکت می کنند.
بصورت قرار دادي ولتاژ الکتریکی 1000 ولت یا کم تر ولتاژ پایین و بیش از 1000 ولت، ولتاژ بالا در نظر گرفته می شود.
ولتاژ بالا در نیروگاه تولید می شود و برای اکثر مصارف خانگی به 220 ولت تبدیل می شود.
مقاومت
مقاومت الکتريکي اجسام پديده شناخته شده اي است که از آن در صنعت برق استفاده هاي فراواني مي شود.
وقتي که يک جسم با مقاومت الکتريکي بالا در مسير عبور جريان اکتريسيته قرار مي گيرد، مقدار زيادي از جريان الکتريسيته را تبديل به گرما مي کند. سماور برقي، اتو، پلوپز، بخاري برقي و بسياري از ابزارهاي الکتريکي ديگر با استفاده از همين اصل ساخته شده اند.
مقاومت اجزاي مختف بدن انسان در برابر عبور جريان الکتريسيته با هم فرق مي کند. پوست در برابر جريان الکتريسيته مقاومت نسبتا بالايی دارد و مقاومت اکثر ساختارهاي داخلي در مقايسه با پوست کمتر است.
البته مقاومت پوست هم بسته به میزان رطوبت، ضخامت و تمیزی پوست متفاوت است.
متوسط مقاومت پوست نرمال خشک 5000 اهم بر سانتی متر مربع است؛
اگر دست ها خیس باشد این مقاومت به 1000 اهم کاهش یافته و در صورت وجود پینه در پوست به بالغ بر 1000000 اهم بر سانتی متر مربع افزایش می یابد.
اگر به مدت 6-7 ثانیه در معرض ولتاژ 50 ولت قرار گیرید، تاول ایجاد شده و مقاومت به میزان قابل توجهی کاهش می یابد.
لایه شاخی پوست، عایق و منبع اصلی مقاومت پوست است.
درم مانند تمام بافت های داخلی به جز استخوان که رسانای ضعیف برق است، مقاومت کم تری دارد.
ماهیت و اندازه ماده ای که الکتریسته از آن عبور می کند از جمله فاکتورهای موثر برجریان الکترون هاست.
اگر ساختار اتمی مواد به گونه ای باشد که نیروی جاذبه بین هسته و الکترون های خارجی کم باشد، برای از دست دادن الکترون به نیروی کمی نیاز است.
این مواد(مثلا مس و نقره) که الکترون ها در آن ها به سستی به هم اتصال دارند رسانا نامیده می شوند چون الکتریسته به راحتی در آن ها جریان پیدا می کند.
موادی مانند چيني و شیشه از اتم هایی تشکیل شده است که پیوندهای قدرتمندی بین هسته خود و الکترون های بیرونی دارند.
این مواد عایق نامیده می شوند چون جریان الکترون در آن ها محدود است.
مقاومت معیاری است که نشان می دهد عبور الکترون ها از یک ماده چقدر سخت است و با واحد اندازه گیری اهم نشان داده می شود.
مقاومت مواد در برابر جریان الکتریسیته با طول آن ماده رابطه مستقیم و با سطح مقطع آن نسبت عکس دارد.
الکتریسیته توسط یک سیستم ولتاژ بالا منتقل می شود چون اجازه می دهد مقدار یکسانی از انرژی با جریان کم تری منتقل شود و درنتیجه باعث کاهش اتلاف الکتریکی از طریق نشت و گرمایش می شود.
رابطه بین جریان(آمپر) ، فشار(ولتاژ) و مقاومت در قانون اهم توضیح داده شده است که بر اساس آن میزان جریان عبوری از یک رسانا با ولتاژ رابطه مستقیم و با مقاومت رابطه عکس دارد.
جریان(I)= ولتاژ (E) / مقاومت (R)
الکترون هایی که با نیروی جریان(ولتاژ) حرکت می کنند ممکن است با هم برخورد کرده و گرما تولید کنند.
میزان گرمای ایجاد شده توسط یک رسانا برحسب مقاومت آن متفاوت است.
توان اتلاف شده(وات) در نتیجه عبور جریان از یک ماده، معیاری برای اندازه گیری حرارت تولید شده است و با قانون ژول تعیین می شود.
توان(P)= ولتاژ(ولت) * جریان (I)
چون E= I* R معادله بالا برابر است با I در مربع R.
در نتیجه حرارت تولید شده نسبتی از مقاومت و مربع جریان است.
جریان های الکتریکی تجاری معمولا با تغییر چرخه ای جهت فشار الکتریکی (ولتاژ) ایجاد می شوند.
فشار ابتدا الکترون ها را هل داده و بعد می کشد و در نتیجه جریان متناوب ایجاد می شود.
فرکانس جریان (هرتز) یا سیکل ها در هر ثانیه، تعداد چرخه های کامل فشار مثبت و منفی در یک ثانیه است.
فرکانس جریان متناوب را می توان به محدوده میلیون ها دور در ثانیه افزایش داد.
در جریان مستقیم، حرکت الکترون ها همیشه در یک جهت است.
جریان متناوب
جریان متناوب تقریبا به طور کامل جریان مستقیم را از دور خارج کرده است چون ارزانتر است و می تواند به سادگی به هر ولتاژی تبدیل شود.
اکثر ماشین آلات در صنایع و لوازم خانگی از جریان متناوب استفاده می کنند؛
بنابراین کارگران و مصرف کنندگان عمدتا در معرض خطر این جریان هستند.
استفاده از جریان مستقیم در درجه اول به صنایع شیمیایی و متالوژی، کشتی ها، سیستم های تراموا و بعضی سیستم های مترو محدود می شود.
قوس الکتریکی
تماس با جریان ولتاژ بالا ممکن است با قوس یا فلاش نوری همراه باشد.
قوس الکتریکی بین دو بدنه با پتانسیل کاملا متفاوت (منبع تغذیه ولتاژ بالا و بدنه که به زمین وصل است) ایجاد می شود.
این قوس دارای یک نور شدید و بنفش کم رنگ بوده و از ذرات یونیزه شده ای تشکیل شده که تحت فشار ولتاژ دو بدنه حرکت می کند و در فضای بین آن ها موجود است.
دمای ذرات یونیزه و گازهای مجاور قوس می تواند تا 4000 درجه سانتیگراد افزایش یابد و استخوان و فلزات را ذوب کند.
به عنوان یک راهنمای کلی، قوس برای هر 10000 ولت چندین سانتی متر است.
سوختگی جایی اتفاق می افتد که قسمت هایی از قوس به بیمار برخور می کند.
قوس الکتریکی علت بیشتر آسیب های ناشی از سوختگی ولتاژ بالاست و به دلیل فرکانس بالا مبنای بسیاری از اقدامات ایمنی استاندارد محسوب می شود.
گرما سوختگی(سوختگی ناشی از مجاورت با موجی از هوای داغ به ویژگی گرمای انفجار اتمی) در اثر حرارت قوس الکتریکی مجاور ایجاد شده و گاهی دمای آن به 5000 درجه سانتیگراد نیز می رسد.
این گرگرفتگی ها گاهی از سطح پوست می گذرند و باعث ایجاد سوختگی سطحی با ضخامت جزئی می شوند.
گرماسوختگی فاقد اجزای الکتریکی داخلی است.
اثرات الکتریسته بر بدن
اثرات الکتریسیته بر بدن با 7 عامل مشخص می گردد:
- نوع جریان
- مقدار جریان
- مسیر جریان
- مدت تماس
- منطقه تماس
- مقاومت بدن
- ولتاژ.
جریان های الکتریکی ولتاژ پایینی که از بدن عبور می کنند، دارای اثرات فیزیولوژیکی کاملا مشخصی هستند که معمولا برگشت پذیرند.
برای مدت تماس یک ثانیه، جریان 1میلی آمپر آستانه درک است، جریان 15-10 میلی آمپر باعث انقباض عضلانی پایدار می شود، جریان 100-50 میلی آمپر منجر به فلج تنفسی و فیبریلاسیون بطنی می شود و جریان بیش از 1000 میلی آمپر به انقباضات پایدار میوکارد می انجامد.
انسان به دلیل سیستم عصبی بسیار پیچیده خود به جریانات الکتریکی خیلی کوچک حساس است.
زبان حساس ترین بخش بدن است.
با استفاده از جریان مستقیم خالص و جریان متناوب 60 سیکلی، چشایی اولین احساسی است که در 45 میکرو آمپر تشخیص داده می شود.
وقتی فرد تحت جریان متناوب 60 سیکلی قرار می گیرد، آستانه درک در دست مردان و زنان تقریبا 1/1 میلی آمپر است و معمولا با احساس سوزن سوزن شدن همراه می باشد.
اگر جریان مستقیم به دست ها اعمال شود، اولین احساس ، احساس گرما در مقابل گزگز است که در 2/5 میلی آمپر تشخیص داده می شود.
پوست مقاومت بیشتری در برابر جریان مستقیم نسبت به جریان متناوب دارد، بنابراین برای ایجاد همان اثر بیولوژیکی جریان متناوب به جریان مستقیم 4-3 برابری نیاز است.
با افزایش جریان متناوب، احساس سوزن سوزن شدن باعث انقباض ماهیچه ها می شود.
دامنه انقباضات عضلانی با افزایش جریان، افزایش می یابد.
در نهایت، سطحی از جریان متناوب بدست می آید که فرد نمی تواند جریان هادی را رها کند.
حداکثر جریانی که فرد می تواند هنگام در دست داشتن یک رسانا تحمل کند و با استفاده از عضلاتی که توسط جریان تحریک شده اند رسانا را رها کند، جریان رها نامیده می شود.
این اثر گرفتگی طولانی عضله بر عضلات ارادی بیشتر در محدوده فرکانس 150-15 هرتز دیده می شود.
اینگونه واکنش های عضلانی شدید می تواند باعث شکستگی یا دررفتگی شود.
گزارشات متعدد از شکستگی های دوطرفه کتف و دررفتگی های شانه و شکستگی در برق گرفتگی ها گواه این ادعاست.
با افزایش فرکانس به بالاتر از 150 هرتز، پتانسیل این انقباض پایدار کاهش می یابد.
در فرکانس های 1-5/0 مگاسیکل، این جریانات با فرکانس بالا باعث انقباضات پایدار عضلات اسکلتی نمی شوند.
برای جریان متناوب 60 سیکل، آستانه رهاسازی برای مردان و زنان به ترتیب 87/15 و 5/10 میلی آمپر است.
سوانح الکتریکی شامل فرکانس بالا(60-50 هرتز) و ولتاژ نسبتا کم(150 ولت بر سانتی متر) گاهی می تواند باعث ایجاد ترومای وسیع شود.
عضلات اسکلتی بافت عصبی محیطی مستعد آسیب هستند.
از نظر تاریخی، گرمایش ژول یا گرمایش با جریان الکتریکی تنها مکانیسم آسیب بافت در سوانح الکتریکی قلمداد می شد.
با اینحال در برخی موارد، گرمایش ژول الگوی صدمه ای که در نقاط تماس با منبع الکتریکی دیده شده را توصیف نمی کند.
این قربانیان حداقل علائم خارجی آسیب حرارتی به پوست را نشان می دهند، حال آنکه آسیب عضلانی و عصبی گسترده ای در آن ها دیده می شود.
به تازگی الکترپوراسیون عضلات اسکلتی و سلول های عصبی به عنوان مکانیسم آسیب در سوختگی های الکتریکی پیشنهاد شده اند.
این مکانیسم هرچند تحت تاثیر دماست اما با گرمایش ژول تفاوت دارد.
این بزرگ شدن نقایص در مقیاس مولکولی غشای سلولی است که وقتی نیروهای الکتریکی مولکول های آب قطبی را به چنین نقایصی سوق می دهند ایجاد می شود.
مطالعات آزمایشگاهی حاکی از این است که اثرات الکتروپوراسیون می تواند باعث ایجاد نکروز اسکلتی عضلانی شدید بدون تغییرات حرارتی قابل مشاهده شود.
سوانح فشار قوی
براساس قانون ملی برق ، برق فشار قوی یعنی ولتاژ بالاتر از 600 ولت!
در ادبیات پزشکی، تماس با برق فشار بالا معادل 1000 ولت در نظر گرفته می شود.
در سوانح ولتاژ بالا معمولا قربانی جسم هادی را برای مدت طولانی نگه نمی دارد بلکه نیروی الکتریسیته او را به سمتی پرتاب می کند و همین ضربه باعث ایجاد آسیب های تروماتیک مثل شکستگی یا خونریزی مغزی می شود.
جریاناتی که باعث می شوند افراد علیرغم تلاش برای رهایی به اصطلاح در مدار فریز شوند، ترسناک، دردناک و غیرقابل تحمل است.
خاموش سازی منبع تغذیه
قربانی باید در اسرع وقت با قطع منبع تغذیه اصلی از جریان برق خارج شود.
اگر این کار امکانپذیر نباشد، برقکاران آموزش دیده باید با پوشیدن دستکش های مخصوص قربانی را با یک تیر عایق بندی شده از مدار خارج کنند. قرار دادن طناب پلی دیکرون دور بیمار آسیب دیده یکی دیگر از روش های خارج کردن او از مهلکه است.
در حالت ایده آل، اولین یاری گر باید هنگام نجات روی یک سطح خشک بایستد.
انقباضات عضلانی
آزمایشات با استفاده از افزایش تدریجی میزان جریان مستقیم حاصله از احساسات گرمایش داخلی به جای انقباضات عضلانی شدید انجام می شوند؛
با این حال تغییرات ناگهانی دامنه جریان مستقیم، انقباضات عضلانی قدرتمندی را تولید می کنند.
در لحظه قطع جریان مستقیم، فرد گاهی به عقب پرت می شود؛
سقوط می تواند خود باعث شکستگی یا جراحت شود.
با افزایش جریان متناوب به بالای 20 میلی آمپر، انقباض عضلانی پایدار عضلات قفسه سینه رخ می دهد.
بعد از قطع جریان، تنفس طبیعی باز می گردد به شرطی که مدت جریان کم تر از 4 دقیقه باشد.
اگر انقباضات طولانی بیشتر از این طول بکشد، مرگ ناشی از خفگی اتفاق می افتد.
با قطع جریان و آغاز تنفس دهان به دها شاید بتوان از این اتفاق جلوگیری کرد.
مسیر جریان که در انقباضات طولانی عضلات تنفسی دخیل است، معمولا بازو به بازو یا بازو به دست است و از مرکز تنفسی واقع در مدولای ساقه مغز عبور نمی کند.
درمان در محل وقوع سانحه
وقتی جریان به بالاتر از 40-30 میلی آمپر برسد، احتمال وقوع فیبریلاسیون بطنی وجود دارد.
فاکتورهای متعددی بر دامنه جریان الکتریکی لازم برای ایجاد فیبریلاسیون بطنی موثرند.
مدت جریان و وزن بدن از جمله عوامل مهم بشمار می آیند.
آستانه فیبریلاسیون بطنی با مجذور ریشه مدت زمان شوک رابطه عکس و با وزن بدن رابطه مستقیم دارد.
وقتی قلب در معرض جریانات افزایش قدرت قرار می گیرد، حساسیت آن به فیبریلاسیون در ابتدا افزایش و بعد حتی با جریانات قوی تر کاهش می یابد.
در جریان های نسبتا بالا (5-1 آمپر)، احتمال فیبریلاسیون بطنی ناچیز است.
اگر این جریان زیاد بلافاصله بعد از برق گرفتگی پایان یابد، قلب به ریتم سینوسی نرمال خود برمی گردد.
در فیبریلاسیون قلبی، همین جریان های زیاد به قفسه سینه اعمال می شوند تا کل قلب را دپولاریزه کنند.
اگر جداسازی قربانی از مدار برق باعث بازیابی نبض نشود، یاری گر باید اول برای برگرداندن تنفس و گردش خون احیاء قلبی- ریوی را شروع کند.
مداخله میدانی باید شامل درمان های پیشرفته حمایت از زندگی باشد که تحت نظر پرشک در بیمارستان یا با استفاده از ارتباط از راه دور انجام می شود.
نظارت از راه دور این بیماران در طول انتقال به مرکز درمانی پیشرفته توصیه می شود.
عواقب تهدیدکننده سوختگی های ولتاژ پایین معمولا بدون ایجاد ضایعه پوستی در محل ورود و خروج جریان رخ می دهد.
فقدان ضایعات موضعی حاکی از این است که سطح محل تماس(چگالی جریان) زیاد است و گرما برای ایجاد آسیب حرارتی کافی نیست؛
با این حال، هرچه سطح تماس کوچک تر باشد، چگالی جریان و انرژی انتقالی به قلب که می تواند باعث سوختگی موضعی شود، بیشتر است.
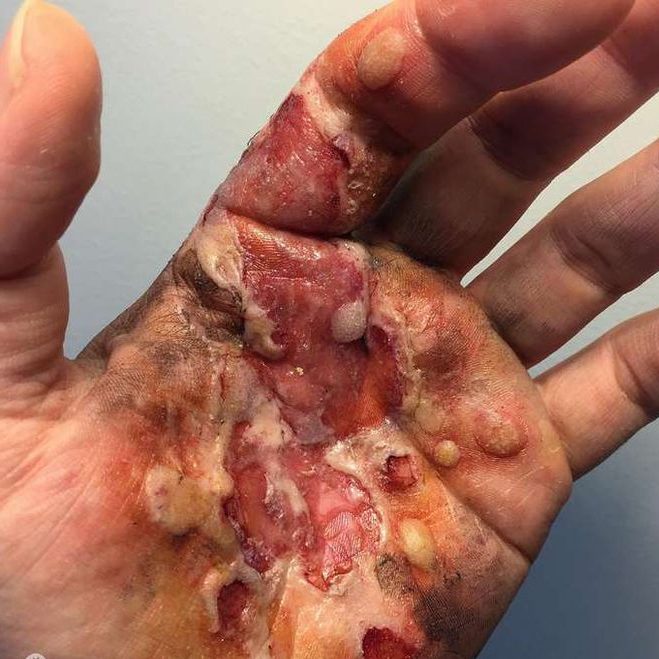
سوختگی های الکتریکی با ولتاژ پایین
سوختگی های الکتریکی با ولتاژ پایین تقریبا به دست یا حفره دهان منحصر می شوند.
در هر دو نوع آسیب، بستری شدن برای درمان سوختگی موضعی و نظارت بر عوارض سیستمیک ضروری است.
شایع ترین علت سوختگی با ولتاژ پایین دست تماس با سیم برق لخت یا فاقد عایق کاری است.
این سوختگی معمولا شامل سوختگی عمیق کوچکی است که گاهی حتی عروق، تاندون ها و اعصاب را درگیر می کند.
این سوختگی ها بر بخش کوچکی از دست اثر می گذارند و حتی بعضی اوقات به قدری شدیدند که باید انگشت قطع شود.
بیشتر بیمارانی که از این نوع سوختگی ها رنج می برند بچه های 5 ساله یا کوچکترند.
درمان اولیه زخم سوختگی دست
زخم سوختگی با ولتاژ پایین اول با پولوکسامر 188 تمیز می شود و سپس روزی دو بار با ژل پلوکسامر 188 آغشته به پلی مکسین (10000 U/g) ، نیستاتین (4000 U/g) و نیتروفورانتوئین (3/0%) درمان می گردد.
باید دست بیمار را با یک آتل بی حرکت کرده و آن را در موقعیتی بالاتر از قلب نگه دارید.
72-48 ساعت بعد از سانحه، زمانی که ادم حاد فروکش کرد، بیماران با سوختگی کامل برای برداشتن بافت تخریب شده (دبریدمان) و پوشاندن با بافت زنده به اتاق عمل منتقل می شوند.
درمان جراحی
درمان جراحی برحسب شدت آسیب متفاوت است.
اگر جراحت فقط شامل ضایعه پوستی باشد، می توان با گرافت های خودزای پوست آن را پوشاند.
اگر استخوان، تاندون یا مفصل در معرض دید باشد، باید زخم را با یک توده بافتی شامل بافت عصلانی یا فاشیوکوتانوس بپوشانند.
این پوشش از ایجاد نکروز سپتیک یا استئومیلیت این ساختارهای تخصصی جلوگیری کرده و به درمان محافظه کارانه منتهی می شود.
با این حال وقتی آسیب الکتریکی به دست باعث ایجاد آسیب پوست، تاندون، اعصاب یا عروق خونی شود، باید قسمت تخریب شده قطع یا اصطلاحا آمپوته شود.
آسیب حفره دهان
برق ولتاژ پایین می تواند به حفره دهان آسیب رسانده و یک اسکار دائمی برجای گذارد.
این آسیب ها بیشتر در کودکان 2-1 ساله و به طور کلی پسرها(60%) اتفاق می افتد.
بیشتر این بچه ها به خاطر تماس با سیم یا پریز برق(7/53%) آسیب می بینند.
سوختگی الکتریکی ولتاژ پایین لب و دهان به دو شکل است.
شایع ترین نوع زمانی اتفاق می افتد که یک قوس الکتریکی بین دو سیم با قطب مخالف تشکیل شده و از طریق بزاق غنی از الکترولیت کودک از بدن به خارج منتقل شود.
گرمای تولید شده ممکن است بیش از 1371 درجه سانتیگراد(2500 درجه فارنهایت) باشد و سبب تخریب شدید دهان و بافت مجاور شود.
وقتی جریان برق ولتاژ پایین وارد بدن شده و از کل بدن گذشته و سپس از منبع زمین خارج شود، سوختگی تماسی ایجاد می شود.
سوختگی های الکتریکی تماسی می تواند به مرگ ناشی از فیبریلاسیون بطنی بیانجامد.
خوشبختانه این نوع سوختگی چندان شایع نیست.
5 درصد موارد وقوع ایست قلبی/ تنفسی در بیمارانی که دچار سوختگی الکتریکی حفره دهان شده اند رخ می دهد.
اساسا مرکز زخم ناشی از سوختگی حفره دهان به رنگ سفید مایع به خاکستری است که یک حاشیه نسبتا بالا دور آن را احاطه کرده است.
از نظر بافت شناسی، قسمت مرکزی زخم انعقاد پروتئین، سیالیت چربی و نکروز کلاژن را نشان می دهد.
یک قسمت باریک از بافت هایپرمیک این ناحیه مرکزی را احاطه کرده و در بافت مجاور محو می شود.
سوختگی الکتریکی حفره دهان باعث ایجاد اختلال در سیستم شریانی بالای حاشیه نکروز مرکزی نمی شود اما تقریبا تمام رگ ها تا مسافتی بیش از سوختگی مسدود یا ترومبوز می شوند.
بلافاصله بعد از آسیب، بافت نرم شده و در اثر آسیب حسی بی درد است.
در عرض چند ساعت تورم شدیدی در بافت های اطراف به چشم می خورد.
چن به دلیل ادم این بافت های سوخته برجسته تر می شوند، توانایی لبیال کاهش یافته و کنترل بزاق را سخت می کند.
التیام حفره دهان
ادم بین 12- 5 روز بعد از جراحت زمانی که مرزبندی بافت غیرقابل مشاهده آشکار می شود، فروکش می کند.
طی دو هفته بافت غیرقابل مشاهده از بافت قابل مشاهده تفکیک می شود.
با شل شدن بافت بیجان ، خونریزی از شریان لب ممکن است جداسازی آن را پیچیده کند.
بافت نکروتیک بعد از مدت کوتاهی جایگزین بافت دانه بندی شده یا اصطلاحا گرانول دار شده و با مهاجرت اپیتلیال ، سنتز کلاژن و انقباض ترمیم زخم صورت می گیرد.
این بهبود ظاهر بافت را به طورقابل توجهی مخدوش می سازد و سخت شدگی زخم 5-3 ماه قبل از وقوع نرم شدگی ناگهانی رخ می دهد.
مواضع درگیر
سوختگی الکتریکی حفره دهان می تواند لب، زبان، غشاهای مخاطی و استخوان زیرین را درگیر کند.
شایع ترین محل درگیری لب های بالا و پایین و بافت رابط یا پیوندگاه است.
این آسیب به لب شاید با آسیب به عضلات حلقوی دهان و غشاهای مخاطی همراه باشد.
با التیام عضله ممکن است میکروستومی ایجاد شده و ترمیم غشاهای مخاطی آسیب دیده باعث چسبندگی لب، آلوئولار و زبان شود.
امحاء سولکوس باکال گاهی موجب آبریزش می شود.
آسیب به زبان امری شایع است (26%) اما معمولا شدید نیست؛
با این حال شاید چسبندگی ایجاد شود و با وقوع گره زبانی(انکیلوگلوسیا) شاهد وقوع اختلال در تکلم باشیم.
شدت آسیب استخوانی
شدت آسیب استخوانی ناشی از سوختگی الکتریکی با ولتاژ پایین تفاوت چشمگیری دارد.
گاهی آسیب محدود به یک دندان است و گاهی خیلی از ساختارهای دهانی صورتی را درگیر می کند.
ممکن است دیسپلازی کامپوزیت شامل عاج و مینای دندان دیده شود.
دندان آسیب دیده دارای یک پالپ حیاتی(نسخ نرمی که شامل عروق و اعصاب بوده و حفره داخل دندان را پر می کند)، یک ریشه کوتاه تر از تاج و سطح لابیال لب چروکیده، بدون حفره و قهوه ای است.
رشد غیرطبیعی ساختارهای دهانی صورتی باعث ایجاد تغییرات دندانی مانند کرایس بایت، کرودینگ و برگشت بایت می شود.
شدت سوختگی های الکتریکی دهان را می توان به 3 دسته جزئی، متوسط و شدید طبقه بندی کرد.
آسیب جزئی کم تر از یک سوم لب بالایی یا پایینی را بدون آسیب پیوندگاه یا رابط و یا کم تر از یک ششم هر دو لب با آسیب پیوندگاه را دربر می گیرد.
آسیب متوسط بر بیش از یک سوم هر دو لب بدون آسیب پیوندگاه یا بیش از یک ششم هر لب با آسیب پیوندگاه را شامل می شود.
جراحات متوسط به پوست اطراف لب ها با حداقل ضایعه مخاطی محدود می شود و سولکوس باکال را درگیر نمی کند.
آسیب شدید شامل از دست دادن بخش قابل توجهی از پوست و عضلات و درگیری مخاط سولکوس باکال است.
درمان سوختگی های الکتریکی حفره دهان
محل سوختگی الکتریکی حفره دهان را با پولوکسامر 188 تمیز کرده و سپس 4 بار در روز با پماد آنتی بیوتیک پایه پترولئوم درمان نمایید.
برای حداقل ضربه به ناحیه آسیب دیده، تغذیه را با استفاده از سرنگ کاتتر انجام دهید.
ایمنوپروفیلاکسی کزاز برای مبتلایان به زخم مستعد کزاز ضروری است.
ظاهرا آنتی بیوتیک درمانی هیچ فایده ای ندارد.
خونریزی تاخیری از شریان لب در بیش از 24% بیماران دیده می شود.
خونریزی می تواند هر وقت از روز تا 221 روز بعد اتفاق افتد.
در بیشتر موارد می توان خونریزی را به راحتی با فشار دست کنترل کرد اما گاهی لازم است رگ خونریزی کننده را ببندید.
وقتی این بیماران از بیمارستان ترخیص می شوند، توصیه های لازم راجع به نحوه مدیریت خونریزی تاخیری با اعمال فشار مستقیم را به والدین آن ها آموزش دهید.
درمان قطعی سوختگی الکتریکی
درمان قطعی سوختگی الکتریکی لب ها و دهان کماکان موضوع بحث برانگیزی است.
چهار برنامه درمانی مختلف برای پیشگیری یا اصلاح دفورمیته پیشنهاد شده است.
برای کوتاه تر شدن دوره ترمیم زخم و امکان ترمیم با حداقل روش های ممکن، باید ضایعه ظرف 12 ساعت بعد از جراحت برداشته شود.
بازسازی اولیه با تاخیر یعنی 7-4 روز بعد از آسیب که میزان نکروز بافتی مشخص است نیز گزینه پیشنهادی دیگری است.
تاخیر در بازسازی به دنبال ترمیم کامل زخم رویکرد دیگری بشمار می آید.
در نهایت آتل بندی فوری بعد از سوختگی برای جلوگیری از جراحی ترمیمی توصیه می شود.
اجماع و اتفاق قول در اصول اساسی
مراقبت قطعی از سوختگی های الکتریکی همچنان مناقشه آمیز است اما محققان تا کنون بر روی چندین اصول اساسی به اجماع رسیده اند.
در تعداد قابل توجهی از بیماران(20%)، بدون درمان آسیب با اسکار تقریبا غیرقابل مشاهده بهبود می یابد.
اکثر جراحان قبول دارند که تعیین میزان آسیب بلافاصله بعد از بروز سانجه سخت است و انقطاع و برش اولیه می تواند باعث فدا شدن بافت طبیعی شود.
در نهایت، آتل مصنوعی فوری نیاز به بازسازی حفره دهانی بعد از سانحه را کاهش می دهد.
بر اساس این اصول، درمان فوری سوختگی های الکتریکی حفره دهان باید شامل آتل بندی فوری بعد از رفع ادم حاد، اغلب 12-5 روز بعد از سانحه باشد.
آتل بندی باید تا زمانی که جای زخم نرم شود و پتانسیل انقباضی خود را از دست دهد ادامه یابد که این گاهی 12-6 ماه زمان می برد. سپس باید برای اصلاح دفورمیته باقیمانده جراحی ترمیمی انجام شود.
عملکرد مناسب و ظاهر زیبا
در درمان سوختگی الکتریکی حفره دهان با پروتز هدف این است که مقاومت فیزیکی لازم برای مقابله با انقباض بافت آسیب دیده ایجاد شود.
پهنای متقارن دهان را حفظ کنید تا عملکرد ظاهری و نمای زیبای دندان آسیب دیده را بازیابی نمایید.
هر پیوندگاه را به صورت جانبی و مماس بر خط وسط لب قرار داده و عضلات حلقوی دهان را در دو نقطه تثبیت نمایید.
بسته به دندن بیمار و توانایی همکاری او می توان این درمان پروتزی را به صورت داخل یا خارج دهانی انجام داد.
چون این بیماران اغلب 2-1 ساله اند، والدین باید در برنامه درمانی حضور و مشارکت داشته باشند.
آتل بندی پیوندگاه داخل دهانی با استفاده از یک دستگاه ثابت، نیمه ثابت یا قابل جابجایی انجام می شود.
پروتزهای داخل دهانی در قسمت کمیسور یا پیوندگاه دهان دارای پست هایی هستند که کشش ایستایی را روی بافت درحال ترمیم اعمال می کنند.
پست های دوطرفه با عملکرد عضلات حلقوی دهان و نیروی انقباض زخم مخالفند.
متاسفانه خیلی از بچه های مبتلا به برق گرفتگی حفره دهان بلافاصله بعد از سانحه به مراکز سوختگی ارجاع داده نشده و از این پروتزها بهره مند نمی شوند.
بدون این وسایل، زخم با انقباض بهبود می یابد و اسکار ایجاد شده اغلب باعث دفورمیته های شدید می شود.
در چنین مواردی، بازسازی نهایی بعد از نرم شدن اسکار یعنی 12-6 ماه بعد از سانحه اتفاق می افتد.
روش های ترمیمی که در صورت وجود اسکارهای هیپرتروفیک انجام می شوند، خود زخم های هیپرتروفیک اضافی را ایجاد می کنند.
انواع دفورمیته
دو نوع دفورمیته اصلی ناشی از سوختگی الکتریکی حفره دهان، آن هایی هستند که به گوشه دهان محدود شده یا شامل از دست دادن بخشی از لب پایینی هستند.وقتی گوشه لب آسیب دید، بخش هایی از لب بالایی و پایینی به هم چسبیده و اجازه نمی دهد دهان به طور کامل باز شود.
گوشه دهان را می توان با جداسازی قسمت های بهم چسبیده لب های بالایی و پایینی و برداشتن اسکار بازسازی و ترمیم کرد.
در بیشتر موارد ضایعه پوستی ناچیز است و برای ایجاد طرح کلی دهان فقط به غشای مخاطی نیاز داریم.
ترمیم غشای مخاطی
برحسب میزان از بین رفتن مخاط در مرز ورمیلیون، از دو روش می توان برای ترمیم غشای مخاطی استفاده کرد.
اگر قسمت های سالم گوشه لب های بالا و پایین کوتاه تر از 5/1 سانتی متر باشد، از فلپ پیشرونده غشای مخاطی مجاور استفاده کنید.
ضایعه های گسترده تر مستلزم انتقال فلپ های غشای مخاطی از گونه است.
از فلپ های زبانی برای ترمیم نقایص کمیسور یا پیوندگاه هم استفاده می شود.
برای پیشگیری از قرار دادن پاپیلای چشایی روی لب ها، ترجیحا فلپ زبان جانبی یا قدامی از سطح شکمی زبان برداشته می شود.
با این حال فلپ های زبانی معایبی هم دارند.
بافت زبان اغلب خیلی حجیم است و ظاهر پاپیلاری خود را حفظ می کند.
به علاوه شاید محل اتصال در مرز ورمیلیون نامشخص باشد و در بیماران با رنگ پوست تیره رنگ بین لب ها و فلپ با هم فرق داشته باشد.
اگر قسمت میانی غشای مخاطی لب از بین برود، لب جمع می شود و به زائده آلوئولار می چسبد.
چسبندگی های لب پایین باید تقسیم شود.
می توان با گرافت پوست یا فلپ غشای مخاطی موضعی نقض ایجاد شده را پوشاند.
روش پیشرفته V-Y
چون گرافت پوست به طور قابل توجهی با انقباض همراه است، در صورت امکان از غشای مخاطی نرمال قسمت های همجوار استفاده کنید.
روش پیشرفته V-Y را می توان برای پیشرفت غشای مخاطی یا جایگزینی نقص استفاده کرد.
در این روند ، ابتدا اسکار را برش دهید تا لب به موقعیت طبیعی خود برگردد.
سپس در امتداد سطح داخلی لب نزدیک زواید آلوئولار یک برش ایجاد کنید.
برش باکال به سمت ناحیه مولار و سپس در راستای عمودی روی غشای مخاطی گونه گسترش می یابد.
بعد از آن دو فلپ مستطیلی شکل به هم بخیه زده می شوند تا یک فلپ پیشرفته V-Y ایجاد شود.
قسمت سالم روی زایده آلوئولار با یک گرافت پوستی ضخیم پوشیده می شود تا عمیق سولکوس باکال را افزایش دهد.
سایر روش ها
روش های مختلفی برای ترمیم ضایعه های میانی عضله و پوست لب پایینی وجود دارد.
برش گوه مثلثی یا تکنیک فلپ مستطیلی هگدورن می تواند ضایعه های کوچک تا متوسط را ترمیم کند.
پیشرفته فلپ متوسط مستطیلی دوطرفه یک مرحله ای رویکرد دیگری است که در آن از خط چین برای پوشاندن جای زخم استفاده می شود.
پروسجر استین، استفاده از فلپ Abbé از بخش مرکزی لب بالایی یا عمل استین اصلاح شده که برای ترمیم کانتور تا لب پایینی فلپ ها را از هر طرف گودی بالای لب می چرخاند، توصیه نمی شود زیرا باعث دفورمیته قابل توجهی در لب بالایی می شود.
جراحی لب پایین تا زمانی که بیمار حداقل 9 ساله شود به تعویق می افتد.
بعد از آن دندان های پیشین دائمی پایین درآمده و رشد استخوان آلوئولار چندان تحت تاثیر سفت شدن لب تحتانی قرار نمی گیرد.
وقتی جراحی زودتر انجام شود لب پایینی تنگ شده و شاهد انسداد اوربایت یا رتروگناتیسم ناشی از فشار بر روی مندیبول در حال رشد یا دندان های قدامی پایین تر خواهیم بود.
اولین نشانه این مشکلات قریب الوقوع دندان ، بیرون زدگی قدامی لب فوقانی است.
بعدا کرودینگ یا انحراف زبانی دندان های شیری پایین آشکار می شود.
در صورت بروز این مشکلات، تجهیزات ارتودنسی برای نگه داشتن دندان ها در محل مناسب ضروری هستند.
پیشگیری
همیشه پیشگیری بهترین درمان سوختگی های الکتریکی با ولتاژ پایین است.
به والدین در مورد خطرات بالقوه و نیاز به نظارت دقیق بر فرزندان خود آموزش دهید؛
این امر در کاهش سوانح برق گرفتگی کودکان بسیار موثر است. دستورالعمل های زیر را به کار بندید:
از سیم های رابط فقط به صورت محدود و موقت استفاده کنید.
سیم های برق آسیب دیده را عوض کنید.
روی پریزهای بلااستفاده درپوش های غیررسانا قرار دهید.
در مجاورت آب از وسایل برقی استفاده نکنید و آن ها را دور از دسترس کودکان قرار دهید.
کودکان را به دقت تحت نظر داشته باشید به ویژه زمانی که از اسباب بازی های برقی استفاده می کنند.
این اسباب بازی ها باید حتما دارای برچسب ایمنی آزمایشگاه های تایید شده باشند و اسباب بازی های آسیب دیده بایستی تعمیر یا دور انداخته شوند.
سوختگی الکتریکی ولتاژ بالا
سوختگی ناشی از مدارهای الکتریکی ولتاژ بالا به طور کلی 2 نوع است:
- سوختگی ناشی از قوس برق
- سوختگی های ناشی از مدار جریان الکتریکی
سوختگی ناشی از قوس برق
در سوختگی های ناشی از قوس برق، جریان از نقطه تماس به زمین از بدن خارج می شود.
سوختگی های مقطعی درجایی رخ می دهد که بخش هایی از قوس با بیمار تماس پیدا می کند.
این نقاط تماس می تواند متعدد، واحد یا پراکنده باشد و از نظر عمق هم با هم تفاوت داشته باشند.
شایع ترین نقاط تماس برای جریان دست و جمجمه است، حال آنکه شایع ترین نقاط زمین پاشنه پاهاست.
نقاط ورود در سطوح فلکسور اغلب باعث ایجاد انقباضات عضلانی شدید و آسیب گسترده به بافت می شود.
شایع ترین این ضایعات زخم عمیق محدود شده روی سطح صاف ساعد در ارتباط با زخم های تماسی کف دست است.
اگر جرقه های کمان باعث شعله ور شدن لباس قربانی شوند، شعله این سوختگی را پیچیده تر می کند.
سوختگی ناشی از جریان الکتریکی
آسیب سوختگی می تواند ناشی از جریان الکتریکی باشد که بین منبع تغذیه و محل تماس آناتومیکی(زخم ورودی) و بین بیمار(زخم خروجی) و مکانیسم اتصال زمین جریان یافته و تخریب پنهانی بافت های عمیق را درپی دارد.
این گونه سوختگی های رسانای الکتریکی صدمات حرارتی ساده ای هستند که در نتیجه تبدیل انرژی الکتریکی به انرژی گرمایی ایجاد می شوند.
میزان سوختگی الکتریکی به دامنه، فرکانس و مدت زمان جریان برق و حجم و مقاومت بافت بستگی دارد.
مقاومت
مقاومت بافت زنه با جریانات برق تغییر می کند.
پوست اولین مانع جریان برق است و برای بافت های عمیق تر مثل یک عایق عمل می کند.
وقتی جریان برق با پوست تماس پیدا می کند، شدت جریان به آهستگی افزایش می یابد و پس از آن یک صعود ناگهانی و سریع اتفاق می افتد.
وقتی مقاومت پوست در هم شکست، جریات وارد بافت زیرین می شود که مقاومت بافت داخلی آن، به استثنای استخوان، در برابر جریان ناچیز است.
در عرض چند ثانیه جریان برق در بافت به اوج خود می رسد و بعد به سرعت به صفر می رسد.
وقتی تقطیر تخریبی باقت تولیدکننده گرما(اسکار) سبب فراریت مایع بافت شود، جریان متوقف خواهد شد.
قطع جریان با ظهور یک قوس یا فلش شخص می شود.
مسیرهای جریان
به طور کلی مسیر جریان ولتاژ پایین کم ترین مقاومت ( اعصاب، عروق خونی) را دنبال می کند اما جریان ولتاژ بالا مسیر مستقیم بین ورودی و زمین را پیش می گیرد.
حجم بافت نرمی که جریان از آن عبور می کند مثل ی هادی یکنواخت عمل کرده و بنابراین نسبت به مقام درونی تک تک بافت ها، بهتر آسیب بافتی را مشخص می سازد.
جریان در ورودی خود به بدن متمرکز شده و سپس به صورت مرکزی واگرایی داشته و در نهایت قبل از خروج از بدن همگرا می شود.
در نتیجه، شدیدترین آسیب به بافت در محل تماس رخ می دهد که معمولا از آن تحت عنوان زخم های ورودی و خروجی یاد می شود.
زخم های ورود و خروج
زخم های ورودی ولتاژ بالا ظاهری چرمی، در مرکز فشرده و نیم سوز دارند حال آنکه زخم های خارجی به احتمال زیاد با خروج بار منفجر می شوند.
سوختگی های الکتریکی ولتاژ بالا اغلب یک پوشش فلزی سیاه رنگ روی پوست ایجاد می کنند که با جای زخم اشتباه گرفته می شود و در واقع نتیجه تبخیر تماس های فلزی و آبکاری الکتریکی سطح رسانای پوست است.
معمولا پاکسازی روکش فقط آسیب سطحی پوست را نشان می دهد.
جریان برق کوتاه ترین مسیر بین نقاط تماس را انتخاب کرده و در مسیر خود ساختارهای حیاتی را درگیر می سازد.
مرگ و میر در مسیرهای جریان دست به دست زیاد (حدود 60%) و در مسیرهای دست به پا کم تر (20%) است.
شدت آسیب به بافت در اطراف محل تماس بیشتر است.
متعاقبا، مکان های آناتومیکی محل تماس تعیین کننده مهم آسیب بشمار می آیند.
بیشتر این آسیب بافتی زیرین به ویژه عضلات در زمان برخورد اولیه رخ می دهد و به نظر نمی رسد پیشرونده باشد.
مطالعات میکروسکوپی سوختگی های الکتریکی حاکی از این است که این تخریب اولیه بافت ها یکنواخت نیست.
قسمت هایی که به خاطر حرارت کاملا تخریب شده اند با بافت ظاهرا زنده ترکیب می شوند.
گاهی بین نقاط ورود و خروج جریان الکتریکی، آسیب آناتومیکی و تخریب قابل توجهی به چشم می خورد.
جریان الکتریکی می تواند تقریبا به تمام سیستم های بدن آسیب برساند.
عوارض
عواقب خاص این نوع آسیب در انتخاب نوع درمان نقش بسزایی دارند.
عوارض مختلف مربوط به آسیب به سیستم های مخلف بدن در حال حاضر به وضوح قابل تشخیص اند.
معمولا زخم های ورود و خروج در اندام های انتهایی نشان دهنده تخریب موضعی بافت های عمیق تر هستند که اندازه آن ها اغلب قابل پیش بینی نیست.
استخوان دارای مقاومت بالایی است، بنابراین به راحتی جریان برق را به گرما تبدیل می کند و ممکن است باعث ایجاد نکروز ضریعی یا حتی ذوب ماتریس فسفات کلسیم شود.
ای بافت زیرین آسیب دیده پیامدهای متعددی دارد.
نکروز کل اندام جدی ترین عارضه بشمار می آید و معمولا طی 3-2 روز بعد از سانحه قطع عضو صورت می گیرد.
به طور معمول میزان آسیب بافت زیرین شامل بخشی از عضلات سطحی و عمیق یک یا چند بخش است.
عروق داخل این بافت های آسیب دیده نفوذپذیری عروقی زیادی را نشان می دهند.
این تغییر نفوذپذیری به مایعات اجازه می دهد وارد زخم شده و در نتیجه حجم داخل عروقی کاهش می یابد که باید با تزریق داخل وریدی (IV) محلول رینگر لاکتات بدون گلوکز این کمبود را جبران کرد.
سیرواستاوا و همکارانش در یک مطالعه گذشته نگر بر روی 200 بیمار مبتلا به سوختگی الکتریکی دریافتند که میزان عوارض ناشی از آسیب های ولتاژ بالا (HVIs) از عوارض آسیب های ولتاژ پایین (LVIs) کم تر است و مواردی مثل آمپوتاسیون اندام( به ترتیب 52% در برابر 26%)، مرگ و میر(به ترتیب 17% در برابر 6%)، سندرم دیسترس تنفسی حاد(12% در برابر 4%) و سندرم اختلال عملکرد چند عضو( به ترتیب 3% در برابر 0%) را دربر می گیرد. علاوه بر این در 24 ساعت اول بعد از جراحت، 80% بیماران HVI تحت عمل اسکاروتومی همراه با فاسیوتومی قرار گرفتند، در حالیکه این میزان در گروه LVI حدود 61% بود. مبتلایان سوختگی ولتاژ بالا در طول این مدت میزان افزایش کراتین فسفوکیناز سرم(71% در برابر 20%)، میوگلوبینوری(74% در برابر 35%) و نارسایی کلیوی(40% در برابر 19%) بیشتری را نشان دادند؛
به علاوه وقوع حوادث قلبی(تاکیکاردی سینوسی، ضربان اکتوپیک و اختلالات ریتم) در این افراد بیشتر بود.
با این وجود، محققان پی بردند که تعداد عمل های ترمیمی و همچنین میانگین تعداد جراحی در گروه های سوختگی با ولتاژ بالا و پایین تفاوت چندانی با هم ندارند.
Schweizer و همکارانش در مطالعه ای بر روی 89 بیمار مبتلا به آسیب ناشی از سوختگی برق(2/74% با آسیب های ولتاژ بالا) از مدل های رگرسیون چندمتغیره استفاده کرده و دریافتند ریسک فاکتورهای مرگ و میر شامل درگیری کل سطح بدن، نارسایی کلیوی و بیماری های قلبی- عروقی در این افراد بیشتر است.
نرخ مرگ و میر مبتلایان به سوختگی ولتاژ بالا 18% بوده که اغلب در اثر نارسایی چندعضو (35% موارد) اتفاق می افتد.
درمان
لیست زیر را مطالعه کنید:
مقدار مایع ترشح شده در بافت آسیب دیده را معمولا نمی توان با معاینه سطح پوست مشخص کرد چون میزان آسیب بافت زیرین اغلب به شدت دست کم گرفته می شود.
متعاقبا، باید برای حفظ خروجی ادرار کافی، مقدار تجویز مایع را مشخص کنید.
برخلاف آسیب شعله، می توان تکمیل احیاء مایعات را برحسب حجم پلاسما و هماتوکریت بیمار پیش بینی کرد.
وقتی مایع خارج سلولی بازیابی شود، اگر همولیز قابل توجهی رخ ندهد حجم پلاسما و هماتوکریت به سطح عادی برمی گردد.
در آسیب های الکتریکی حاد در بزرگسالان با بافت تخریب شده، محلول رینگر لاکتات فاقد گلوکز را به میزان کافی تجویز کنید تا خروجی ادرار 50-100 میلی لیتر در ساعت حفظ شود.
در صورت وجود هموکروموژن در ادرار، میزان مایع تزریق شده باید برای حفظ حداقل خروجی ادرار 100 میلی لیتر در ساعت کافی باشد.
این میزان و حجم تجویزشده مایعات تا زمانی که ادرار عاری از رنگدانه باشد ادامه می یابد.
قلیایی شدن ادرار با افزودن بی کربنات سدیم به مایع IV ، حلالیت و میزان ترشح میوگلوبین ادرار را افزایش می دهد.
تزریق خون در 24 ساعت اول لازم نیست مگر اینکه اسکاروتومی یا فاسیوتومی های متعدد منجر به از دست دادن قابل توجه خون شود.
افت تقریبا فوری مایع داخل عروقی در یک اندام سوخته باعث می شود ماهیچه ای که در قسمت فاشیال نسبتا غیرالاستیک قرار دارد، به طور قابل ملاحظه ای ورم کند.
چنین تورم شدیدی می تواند به تغییر حسی چشمگیر محیط اندام بیانجامد.
بیشتر اوقات، سرمایه گذاری های فاسیال ممکن است تورم را تا حدی محدود کند که حداقل بزرگ شدن خارجی اندام رخ دهد.
حوادث فیزیولوژیکی پس از جراحت
ظرف چند ساعت پس از آسیب، افزایش فشار بینابینی اندام از فشار پرفیوژن مویرگی فراتر رفته و ایسکمی عضلانی ایجاد می شود.
پیامدهای این کاهش پرفیوژن ، افزایش بیشتر نفوذپذیری مویرگی و خروج مایع داخل عروقی، افزایش فشار بینابینی آن بخش است.
8-6 ساعت بعد از ایسکمی آسیب عضلانی برگشت ناپذیر است.
این چرخه معیوب باید با فاسیوتومی ، که آسیب ایسکمیک عضله را به حداقل می رساند، قطع شود.
نکروز عضله در اندام دارای عوارض سیستمیک شدیدی است.
با نفوذ مایعات داخل عروقی به محل آسیب دیده با هیپوولمی ناشی از آن، نفوذپذیری عروقی موضعی افزایش می یابد.
رنگدانه جذب شده از سلول ماهیچه ای آسیب دیده و به میزان کم تر، هموگلوبین گلبول های قرمز کمی بعد از آسیب سوختگی وارد گردش خون شده و کلیه را در معرض بارهای رنگدانه ای قابل ملاحظه قرار می دهد.
این جذب رنگدانه ها به فضای داخل عرقی احتمالا به نارسایی حاد کلیوی منتهی می شود.
مکانیسم نارسایی حاد میوگلوبینوریک کلیه شامل انسداد سیستم جمع آوری در رابطه با ایسکمی قشر کلیه است.
روش های مختلفی برای روشن سازی میزان آسیب عضلانی وجود دارد.
وجود میوگلوبین همیشه با آسیب عضلات زیرین مرتبط است اما همه آسیب های عضلانی با میوگلوبینوری ارتباط ندارند.
علاوه بر این وجود میوگلوبینوری نه میزان و نه محل بافت آسیب دیده یا مرده را مشخص می کند.
مطالعات آزمایشگاهی
مطالعات آزمایشگاهی مانند افزایش آنزیم های سرم، ترانس آمیناز گلوتامیک- اگزالواستیک یا ترانس آمیناز گلوتامیک- پیروویک غیراختصاصی هستند و سطح آن ها اغلب تنها با سوختگی پوستی افزایش می یابد.
پروسجرهای بیشماری به عنوان کمک های ارزشمند در تشخیص میزان و محل بافت مرده بکار می روند.
اسکاروتومی و فاسیوتومی روش های خوبی برای شناسایی نواحی مشکوک به تخریب هستند.
این برش های اکتشافی ارزیابی میزان آسیب عضلانی را با نظارت بصری و میکروسکوپی امکانپذیر می سازند.
میکروسکوپی به عنوان راهنمای برش اولیه، دقیق ترین پروسجر برای بقای عضله است.
در این روش، از بافت شناسی بخش منجمد برای تعیین آسیب عضلانی استفاده می شود.
چون ممکن است سطح مقطع عضله در بافت مرده یا درحال مرگ باقی بماند، مورفولوژی هسته سلول ماهیچه ای بهترین شاخص بقاست.
ماهیچه حاوی کروماتین هسته ای متراکم یا رنگ آمیزی ضعیف با هماتوکسیلین حاکی از میونکروز بوده و باید برداشته شود.
تست های تشخیصی
شناسایی زودهنگام زخم سوختگی معیار استاندارد تعیین شدت جراحت است.
در صورت عدم مشاهده قابلیت بقای اندام آسیب دیده باید قطع عضو انجام شود چون این امر میوگلوبینوری را به حد خطرناکی کاهش میدهد.
MRI
اگر بیمار از نظر پزشکی دارای ثبات کافی برای تحمل پروسجر تصویربرداری باشد، می توان از MRI برای تشخیص ادم تنه و اندام ها استفاده کرد.
ادم بافت نمود آسیب غشای سلولی است که چنددقیقه بعد از آسیب الکتریکی در اثر افزایش نفوذپذیری عروقی و خروج محتویات داخل سلولی ، شروع به تجمع می کند.
وجود ادم در MRA می تواند توجه را به نواحی دارای آسیب قابل توجه سلول های ماهیچه ای معطوف سازد.
این نواحی ادماتیک در معرض خطر سندرم کمپارتمان و نوروپاتی فشاری هستند و باید فشار اندام ارزیابی گردد.
اگر فشار اندام از 30 میلی متر جیو تجاوز کند، تبادل مایع و گاز بین خون و بافت به خطر می افتد و باید فاسیوتومی انجام شود.
تنها شاخص قابل اعتماد فشار اندام ارزیابی مستقیم فشار داخل ماهیچه است.
مانومترهای فشار دیجیتال برای قسمت های بزرگ تر وجود دارند.
برای قسمت های کوچک تری مانند دست یا پا گاهی مانومترها باعث عفونت مایع اطراف عضله شده و در نتیجه شاهد سندرم کمپارتمان یاتروژنیک خواهیم بود.
عدم وجود ادم در MRI نشان می دهد که یا عضله آسیب ندیده یا قرارگیری در معرض حرارت شدید باعث ترومبوز داخل عروقی یا از بین رفتن پرفیوژن ماهیچه ای شده است.
مطالعات پزشکی هسته ای
هیچ همبستگی ثابتی بین اطلاعات MRI و بقای بافت یا نتیجه بالینی وجود ندارد؛
بنابراین4 مطالعات پزشکی هسته ای مکمل مفیدی برای MRI بشمار می آیند.
اسکن ماهیچه پیرن فسفات تکنسیوم Tc 99m ابزار تشخیصی حساس و قابل اعتمادی برای تعیین میزان و محل آسیب عضلانی است.
این تست در بیشتر بیمارستان های مجهز به بخش پزشکی هسته ای انجام می شود.
یک ایزوتوپ به صورت داخل وریدی تزریق می شود و دو ساعت بعد اسکن را انجام می دهند.
الگوهای تصویربرداری اسکنتیگرافیک مشخص آسیب عضلانی را نشان می دهند.
افزایش جذب سلولی 99m Tc-PYP (نقطه داغ) ناحیه ای از آسیب عضلانی را که شامل 80-20% ماهیچه زنده است ، مشخص می کند که باید از نظر بالینی پیگیری شود.
برعکس قسمت هایی که ماده رادیواکتیو جذب نمی شود(نقطه سرد) فاقد خون هستند و به طور واضح دچار نکروز می شوند.
با نقطه سرد مرکزی احاطه شده توسط یک ناحیه عضلانی دارای پرفیوژن اما آسیب دیده، تغییراتی اتفاق می افتد.
تویع غیریکنواخت نکروز ماهیچه ای مشخصه آسیب های الکتریکی ولتاژ بالا با این تکنیک تایید می گردد.
شناسایی اولیه عضله آسیب دیده با اسکن ماهیچه ای در برنامه ریزی رویکرد عمل و پیش بینی سطح تقریبی دبریدمان یا قطع عضو مفید است.
نیمه عمر کوتاه (6 ساعت) 99m Tc-PYP اجازه می دهد تا این مطالعه در صورت گسترش آسیب 24 ساعت بعد مجددا تکرار شود.
اشکال اصلی این روش این است که اسکن بیش از حد حساس است و شاید گاهی نواحی آسیب عضلانی را به اشتباه تشخیص دهد.
به نظر می رسد این تست های مثبت کاذب با ادم در حال توسعه ای که ظرف 24 ساعت اول رخ می دهد، ارتباط داشته باشد.
یک ایزوتوپ جدیدتر، تکنسیوم Tc 99m متوکسی-ایزوبوتیل – ایزونیتریل، کاهش جذب در بافت های آسیب دیده و حساسیت بهتر محل آسیب عضلانی را نشان می دهد.
برای تشخیص آسیب عضلانی اعم از ارزیابی امپدانس الکتریکی بافت استراتژی های جدیدتری تدوین شده اند.
مقاومت الکتریکی ماهیچه آسیب دیده به نسبت میزان تجزیه غشای سلولی کاهش می یابد.
عوارض عصبی
عوارض عصبی شایع ترین عوارض آسیب الکتریکی هستند.
عوارض حاد و تاخیری سیستم عصبی مرکزی و محیطی شرح داده شده است.
تقریبا 70% بیماران بر اثر آسیب های ناشی از ولتاژ بالا بیهوش می شوند که برای مثال می توان به تمام کسانی که جریان برق از سر آن ها عبور کرده یا بیمارانی که جریان در آن ها از سر عبور نکرده اشاره کرد.
تمام بیماران ناهشیار به جز کسانی که در حد مرگ آسیب دیده اند، ظرف چندساعت و بیشتر در مدت 10-5 دقیقه بهبود یافته اند.
آشفتگی و گیجی گذرا در چند بیمار مشاهده شد.
در زمینه توانبخشی اجتماعی، یک مطالعه پیگیری بعضی تغییرات خفیف شخصیتی و توانایی ذهنی را روشن ساخت.
عوارض نه چندان شایع آسیب داخل مغزی شامل همی پلژی، آفازی، علایم استریاتوم، صرع، سردرد و نقص در حافظه و تمرکز است.
آسیب عصب محیطی
احتمالا آسیب عصب محیطی در اثر جراحت مستقیم در محل ورودی یا خروجی یا در سندرم پلی نئوریتیک شامل اعصاب دور از نقطه تماس ایجاد می شود.
علائم معمولی عبارتند از بی حسی و احساس سوزن سوزن شدن(پارستزی).
از دست دادن عملکرد در عصب محیطی معمولا موقتی و گذراست و اگر عصب در آسیب بافت موضعی درگیر نباشد، می توان انتظار بهبودی کامل را داشت؛
با این حال آسیب دائمی به اعصاب محیطی در آسیب های الکتریکی به محل تماس بافت موضعی محدود می شود.
اعصاب مدیان، اولنار و رادیال بیشترین میزان اختلال عملکردی دائمی را دارند.
گرمای آزاد شده از جریان برق باعث از بین رفتن کلی یا جزئی عملکرد عصب می شود.
در سوختگی های عمیق شامل تنه های عصبی، پیش آگهی بهبود نامطلوب است و معمولا از دست دادن کلی عملکرد عصبی را شاهد هستیم.
هرگاه نقص عصبی شناسایی شود، باید برای حذف عوامل موثر مانند سندرم کمپارتمان عمل جراحی انجام شود.
علت دیررس آسیب محیطی برگشت پذیر تشکیل استخوان هتروتوپیک است که اغلب در آرنج رخ می دهد و به اختلال عصب اولنار می انجامد.
صدمات حاد و تاخیری طناب نخاعی به صورت دیستال از محل تماس الکتریکی توصیف شده است.
چنین صدماتی در پی تماس با جریان الکتریکی که ولتاژ آن ها بین 75000-75 ولت متغیر است، رخ می دهد.
اساسا بلافاصله بعد از حادثه هیچ نقص عصبی دیده نمی شود.
علائم و نشانه ها تا 2 سال بعد از آسیب قابل مشاهده نیست و با وقوع کوادری پلژی و همی پلژی به وجود آن ها پی می بریم.
علائم متغیر است و می تواند شامل فلج صعودی، اسکلروز جانبی آمیوتروفیک یا میلیت عرضی باشد.
نقص حرکتی بیشتر از نقص حسی اتفاق می افتد.
در بیماران مبتلا به ضایعات الکتریکی طناب نخاعی، بهبود عصبی غیرمعمول است.
مطالعات تجربی حاکی از این است که آسیب الکتریکی می تواند باعث هموراژ پری وسکولار، دمیلینگی، گلیوز واکنشی و مرگ عصبی در نخاع حیوانات شود.
این نوع آسیب عصبی در حیواناتی با حداقل آسیب به پوست یا ساختارهای خارج نخاع به وجود آمد.
نتایج مطالعات تجربی با یافته های بالینی آسیب عصبی گسترده بیماران مبتلا به آسیب جلدی خفیف همسوست. ظهور دیرهنگام آسیب نخاعی به طور تجربی توضیح داده نشده است.
شاید این امر از آسیب مستقیم نورون یا منبع عروقی طناب نخاعی حکایت داشته باشد.
عوارض قلبی- عروقی و ریوی
جریان الکتریکی ولتاژ بالا می تواند طیف گسترده ای از آسیب های قلبی مختلف را در پی داشته باشد و معمولا شامل اختلالات ریتم و هدایت قلبی است.
ایست قلبی ناشی از آسیستول یا فیبریلاسیون بطنی اغلب در آسیب های الکتریکی به چشم می خورد.
شایع ترین ناهنجاری های الکتروکاردیوگرافی به دنبال آسیب های الکتریکی ولتاژ بالا عبارتند از تاکیکاردی سینوسی و تغییرات غیراختصاصی بخش ST-T که اغلب تا هفته ها بعد از سانحه ادامه دارد.
فیبریلاسیون دهلیزی نیز در پی تماس با سیم های برق ولتا بالا رخ می دهد.
در بیشتر این موارد، ریتم خودبه خود یا بعد از تجویز کینیدین یا دیژیتال ها معکوس می شود.
به ندرت اختلالات سیستم هدایت قلب در حوادث الکتریکی با ولتاژ بالا گزارش شده است.
در یک بیمار، انسداد جزئی هدایت بین بطنی به مدت ده روز ادامه داشت.
در بیمار دیگری ریتم گرهی به مدت 24 ساعت مشاهده شد و پس از آن ناپدید گردید.
اگرچه این یافته ها از آسیب سیستم هدایت یا میوکارد حکایت دارند، پروسجرهای جراحی گسترده ای که در طول درمان آسیب جراحی اجرا می شوند، با عوارض قلبی قابل تشخیص ارتباطی ندارند.
انفارکتوس میوکارد یا سکته قلبی که با مطالعات آنزیم های قلبی اثبات شده ، یکی از عوارض نه چندان شایع آسیب های الکتریکی با ولتاژ بالاست.
سوختگی های الکتریکی قفسه سینه قدامی باعث صدمه حرارتی مستقیم به میوکارد می شوند.
امدادگران باید با استفاده از مانیتورینگ از راه دور اولین کسانی باشند که شواهدی دال بر آسیب قلبی را در محل آسیب تشخیص دهند.
معمولا هنگام ورود به اورژانس الکتروکاردیوگرام تکرار می شود . هنگام بستری بیمار، مانیتورینگ قلبی را اجرا کنید.
آنزیم های قلبی
آنزیم های قلبی ارزش تشخیصی سوال برانگیزی در آسیب های الکتریکی دارند.
کسر MM کراتین فسفوکیناز بالا(CPK) با آسیب اسکلتی عضلانی سازگار است، اما افزایش قابل توجه فرکشن CPK-MB بالا ممکن است شاخص آسیب قلبی نباشد.
مطالعات اخیر نشان می دهد سلول های اسکلتی عضلانی حاوی بالغ بر 25-20% فرکشن CPK-MB هستند و این یعنی آسیب الکتریکی به ماهیچه های اسکلتی به جای ماهیچه های قلبی ممکن است باعث افزایش فرکشن CPK-MB شود.
شاید نادیده گیری این یافته های تحقیقاتی به تشخیص نادرست انفارکتوس میوکارد بیانجامد.
در صورت آسیب قلبی، تجزیه لاکتیک دهیدروژناز (LDH) نشان می دهد که LDH-1 بیش از LDH-2 افزایش یافته و نسبت LDH-1/LDH-2 بیشتر از یک است.
چون در سرم نرمال LDH-2 از LDH-1 بیشتر است، این الگوی LDH معکوس یا وارونه در بیشتر موارد انفارکتوس میوکارد حاد وجود دارد.
آسیب عروقی
ضایعه های عروقی بر نمود بالینی بسیاری از سوختگی های الکتریکی غالب هستند.
وقتی جریان برق در نقاط ورود و خروج از عروق بزرگ می گذرد، ممکن است باعث واکنش التهابی شدید و نکروز دیواره عروق شود.
مورد دوم گاهی به پارگی فوری یا تاخیری عروق منتهی می شود.
جریان برق در عروق بزرگ تری که فراتر از نقاط ورودی و خروجی جریان قرار دارند سبب آسیب عروقی و ترومبوز دیواره شده اما کماکان عروق باز بمانند.
جریان در این عروق بزرگ تر گرما را از بین برده و آسیب دیواره ها را محدود می سازد.
در عروق کوچک تر این آسیب حرارتی با ترومبوز عروقی همراه است.
عروق مغذی کوچک مثل آن هایی که در عضلات هستند، در معرض دمای بالا مستعد ترومبوزند.
معاینه پاتولوژیک بافت آسیب دیده وجود ترومبوز شریانی کوچک و میکروآرتریتی را تایید می کند.
چون تصلب شرایین فقط ضایعه های شریانی در عروق بزرگ و متوسط را شناسایی می کند، کاربرد بالینی آن در آسیب های الکتریکی حاد محدود است.
این افت جریان خون در عضلات ممکن است پیشرونده باشد و 3-1 ماه اول بعد از سانحه رخ دهد.
شاید چنین تغییراتی به فیبروز پیشرونده عضلات و انقباضات فلکشنی که اغلب پس از آسیب اتفاق می افتد، مربوط شود.
عوارض حاد ریوی
عوارض حاد ریوی به آسیب ریوی که منجر به افیوژن و پنومونیت لوبولار شده و مستقیما مجاور زخم های ورودی و خروجی است ، محدود می شود و معمولا تا پایان هفته اول مشهود است.
برای برداشتن افیوژن پلورال و جلوگیری از تجمع مجدد، تراکئوستومی تیوب بسته ضروری است.
ممکن است عفونت رویدی از عفونت سیستمیک یا جراحت ناشی از استنشاق نشات گیرد.
عوارض سیتمیک، شکمی، استخوان، مفصلی و چشمی
عوارض شکمی
بعد از آسیب الکتریکی ولتاژ بالا، طیف وسیعی از عوارض احشایی شکمی گزارش شده است.
این آسیب ها یا ناشی از آسیب مستقیم ساختارهای داخل شکمی در نتیجه نقاط تماس روی شکم است یا نتیجه عبور جریان از احشای شکمی زخم های دورتر و خروجی است.
در درمان سوانح برق گرفتگی با ولتاژ بالا، بایستی کل طیف تغییرات آناتومیکی و پاتولوژیکی احشای شکمی را پیش بینی کنید.
تهوع و استفراغ شایع ترین علائم شکمی هستند که در 25% بیماران دیده می شود.
عوارض مختلف گوارشی(GI) در پی آسیب الکتریکی ولتاژ بالا گزارش شده است.
در 25% بیماران ایلئوس آدنامیک غیراختصاص اتفاق می افتد.
معمولا یک یافته موقتی یعنی ایلئوس آدنامیک نمود آسیب جدی تر GI است.
احتمالا زخم استرس معده( اولسر کرلینگ) یکی از جدی ترین عوارض است(3%).
با این احتمال درمان بیماران مبتلا به آسیب های الکتریکی ولتاژ بالا با آنتی اسیدها و آنتاگونیست های گیرنده H2 هیستامین محتاطانه است.
وقتی زخم ورودی یا خروجی روی دیواره شکم باشد، تخریب موضعی دیواره آبدومینال با آسیب مستقیم به ساختارهای احشایی زیرین از جمله روده کوچک و بزرگ، مثانه یا کبد رخ می دهد.
سوختگی های الکتریکی ولتاژ بالا که نقاط ورودی و خروجی آن با دیواره شکمی تماس ندارد نیز می تواند باعث آسیب به محتویات داخل شکمی( مانند کیسه صفرا و روده) شود.
در مورد دوم علائم اولیه آسیب احشایی ممکن است خفیف بوده و تا 3-2 هفته بعد از آسیب قابل تشخیص نباشد.
آسیب پانکراس یکی از عوارض نادر سوختگی ولتاژ بالاست.
هاپیرامیلازمی با ایلئوس طولانی مدت در چندین بیمار مشاهده شده است که به درمان پزشکی پاسخ مثبت داده اند.
در اواخر هفته اول بعد از سانحه در دیگران بیماران، حالت شبه دیابت ایجاد شد.
هیپرگلایسمی مشخص و کتوز خفیف با کمی انسولین درمان شد.
بعد از ریکاوری، منحنی تلرانس گلوکز این بیماران به حالت نرمال برگشت.
بعد از جراحی در بیماران مبتلا به سوختگی الکتریکی ولتاژ بالا، میزان عوارض نگران کننده بود.
ترمیم آناستوموزهای روده با احتمال زیاد نشت ارتباط دارد که آن را به ناتوانی جراح در تعیین دقیق میزان و عمق آسیب به روده نسبت می دهند؛
بنابراین ضایعه های روده کوچک باید با حاشیه وسیعی برداشته شوند.
درمان صدمات الکتریکی کولون
آسیب های الکتریکی کولون با کلوستومی و قطع وسیع بهتر درمان می شوند.
وقتی آسیب روده سطحی به نظر می رسد، شاید برخی از قسمت ها به طور محافظه کارانه درمان شوند و 5-2 روز بعد از سانحه نیاز به عمل داشته باشیم.
توزیع رنگ فلورسئین تزریقی داخل وریدی در تعیین مرزهای روده ای از بین رفته مفید است.
رنگ آمیزی زودهنگام روده آسیب دیده با فلورسئین نشانه زنده ماندن و بقای بافت است.
مراقبت و پیگیری درازمدت بیمارانی که از جراحات الکتریکی ولتاژ بالا بهبود یافته اند از بروز عوارض دستگاه گوارش حکایت دارد.
تقریبا سه چهارم بیماران 18-12 ماه بعد از سانحه دچار اختلال مکرر دستگاه گوارش بودند.
در بیشتر بیماران هیچ دلیل قابل توجهی برای شکایات شکمی یافت نشد، حال آنکه در 80% موارد سنگ کیسه صفرا دیده شد.
ضایعات استخوانی
در سوانح فشار قوی که در آن جریان وارد بافت استخوانی می شود، ضایعه های استخوانی شایع است.
مقاومت زیاد استخوان در برابر عبور جریان الکتریسیته باعث نکروز پریوست و ذوب ماتریس فسفات کلسیم می شود.
تشخیص تخریب به وجود آمده اغلب در زمان دبریدمان اولیه سخت است.
برداشتن اطراف استخوان مجاور و دستیابی به پوشش بافت نرم اولیه میزان آسیب استخوانی را محدود می کند.
علیرغم این درمان تهاجمی، بخش های کوچکی از استخوان مرده 8-1 ماه بعد از بسته شدن، مجاری سینوسی را تشکیل می دهند.
بعد از برداشتن استخوان مرده، بسته شدن زخم معمولا بدون عفونت صورت می گیرد.
در تصادفاتی که برق ولتاژ قوی از سر می گذر، آسیب عمدتا محدود به پوست سر و جمجمه است.
به طور معمول جریان در پوست، گالیا و تیبل بیرونی پخش می شود و مغز را از آسیب مغزی مستقیم در امان نگه می دارد؛
لذا این واقعیت شگفت انگیز تشریح می شود که چرا عوارض شدید مغزی در چنین حوادثی نادر است.
با پیشرفت پیوند بافت آزاد میکرووسکولار در دهه های اخیر، فری فلپ ها در بازسازی آسیب های ناشی از سوختگی الکتریکی فشار قوی به کار می روند.
پوشش فری فلپ اساسا برای بازسازی اندام فوقانی و بازسازی ساعد استفاده می شود.
سوختگی پوست سر
سوختگی پوست سر براساس عمق سوختگی به 4 دسته تقسیم می شود:
- سوختگی بدون درگیری مستقیم استخوان
- سوختگی با درگیری مستقیم استخوان(تیبل خارجی یا هر دو تیبل)
- سوختگی سخت شامه؛ و
- سوختگی مغز
عمق آسیب سوختگی تاثیر قابل توجهی بر درمان دارد.
وقتی آسیب محدود به تخریب کامل ضخامت پوست سر باشد، بسته شدن با استفاده از گرافت های پوستی با ضخامت جداگانه انجام می شود.
اگر آسیب سوختگی بخش کوچکی را درگیر کند، فلپ های موضعی برای پوشاندن نقص بکار می روند.
وقتی استخوان مرده در آسیب استخوانی درگیر است، درمان این بیماران خیلی سخت می شود.
درمان سوختگی پوست سر
درمان سوختگی پوست سر شامل دو درمان استخوان های زیرین است.
در یکی از این تکنیک ها تمام استخوان نکروتیک برداشته شده و محل نقص با پیوند یا گرافت بسته می شود؛
در روش دیگر زخم با یک فلپ پوستی بدون برش استخوان بسته می شود.
برای برداشتن استخوان نکروتیک رویکردهای متعددی وجود دارد.
محافظه کارانه ترین رویکرد این است که استخوان را برای یک مدت طولانی یعنی معمولا تا هفته ها یا ماه ها، در معرض دید قرار دهیم.
در نهایت، استخوان غیرقابل رشد پوست پوست شده یا به شکل بافت مرده برداشته می شود؛
سپس برجسب در دسترس بودن بافت موضعی، محل ضایعه با گرافت یا فلپ پوستی بسته خواهد شد.
گاهی داخل جمجمه سوراخ هایی حفر می کنند تا بافت گرانول دار از حفره دیپلوئیک زیست پذیر رشد کرده و جداسازی تسریع یابد.
نواحی استخوانی بین حفرات به آرامی جدا شده و پوشش پایدار پوست با تاخیر به وجود می آید.
روش دیگر حذف کامل تیبل خارجی است.
براساس گزارشات زخم این بیماران دو برابر سریع تر از موارد درمان با تکنیک سوراخ مته ای چندگانه (multiple burr hole technique) بهبود می یابد.
به تازگی جراحان دریافتند که این رویکردهای درمان سوختگی پوست سر که شامل برداشتن استخوان می شوند، موجه نیستند.
آن ها نشان دادند دوره طولانی دبریدمان ، سکسترکتومی و بازسازی بعدی را می توان با یک پروسجر قطعی اولیه شامل برداشتن اسکار پوست و سپس پوشش فلپ چرخشی بدون برداشتن استخوان تخریب شده، انجام داد.
جمجمه آسیب دیده مثل یک گرافت استخوانی در محل عمل می کند.
در غیاب فلپ مصنوعی، فری فلچ متد جایگزین بهتری برای پوشش زخم محسوب می شود.
اخیرا پوشاندن استخوان بی جان با فلپ دارای عروق خوب بازسازی استخوان را امکانپذیر می سازد.
گزارشات بالینی متعدد از رشد مجدد موفقیت آمیز مرکز استخوان بعد از پوشاندن فلپ با فلپ عروقی حکایت دارد.
آسیب های مفصلی
چون قربانی در صدمات الکتریکی با ولتاژ بالا به در دست گرفتن جسم هادی ادامه نمی دهد، معمولا در نتیجه سقوط ناشی از جریان برق شکستگی هایی ایجاد می شود.
انقباضات قوی عضله اسکلتی باعث شکستگی استخوان بلند، شکستگی های ستون فقرات گردنی و دررفتگی مفاصل خواهد شد.
در رفتگی های قدامی و خلفی شانه به خاطر اسپاسم تتانیک عضلات کاف چرخنده حین آسیب دیدگی های الکتریکی رایج است.
وقتی درگیری پوست با شکستگی همراه باشد، تراکشن اسکلتی به فیکساسیون داخلی ارجحیت دارد تا احتمال بروز عفونت استخوانی کاهش یابد.
استخوان سازی هتروتوپیک بافت های نرم یکی از نتایج شایع آسیب الکتریکی تجاری است.
این پروسه در مفاصل، سایر سطوح سینوویال مثل بورسا و غلاف های عصبی و انتهای عضو قطع شده اتفاق می افتد.
این استخوان سازی از آسیب بافتی، نیروهای برش ثابت بین استخوان و بافت های مجاور و یک واکنش التهابی سیستمیک نشات می گیرد.
سوختگی اندام فوقانی و تحتانی
از دست دادن دست یا پا یکی از مخرب ترین پیامدهای ناشی از سوختگی است به طوری که در 60-32% موارد آسیب ناشی از سوختگی فشار قوی آمپوتاسیون اتفاق می افتد.
سوختگی های حرارتی عمیق که با نکروز گسترده بافت نرم یا عفونت تهاجمی همراه می شود، چاره ای جز قطع اندام انتهایی باقی نمی گذارد.
پیشرفت های حاصله در جراحی ترمیمی به کاهش میزان قطع عضو بعد از آسیب های ناشی از سوختگی الکتریکی منجر شده است.
به طور سنتی، آمپوتاسیون بعد از ترومای سوختگی اساسا با آسیب الکتریکی ولتاژ بالا ارتباط دارد.
این قطع عضوها گاهی کل اندام انتهایی ، دست ها و پاها را دربر می گیرد.
Sauerbier و همکارانش نشان دادند که سوختگی و آسیب های ناشی از برق فشار قوی ، موجویت های متمایزی هستند که برای نجات اندام به راهکارهای بازسازی سفارشی نیازمندند.
حتی اگر فلپ جراح طی 6 هفته اول از کار بیفتد، یادتان باشد که این نوع پوشش تنها جایگزین قطع عضو در موارد خاص است.
از آنجا که تنوع و تطبیق پذیری فری فلپ ها در سالیان اخیر افزایش چشمگیری داشته ، شاخص ها برای کاشت بافت فری در ترمیم سوختگی بیشتر از همیشه است.
پیشرفت پیوند میکرووسکولار بافت آزاد در دهه های اخیر با کاربرد روزافزون فری فلپ ها برای بازسازی جراحات مبتلایان به سوختگی الکتریکی همراه شده است.
فلپ ها به سطح بالایی از پیچیدگی جراحی دست یافته اند که شامل فلپ های فاسیال، فلپ های از پیش توسعه یافته و فلپ های بافت کامپوزیتی و همچنین کاشت چندین فلپ در یک بیمار است.
آسیب های چشمی
صدمات الکتریکی به چشم عمدتا موقعی اتفاق می افتد که جریان برق از طریق سر بیمار وارد بدن می شود.
عدسی های هر دو چشم ممکن است به طور یکسان تحت تاثیر قرار گیرند یا یکی بیشتر از دیگری درگیر شود.
طیف ولتاژ گسترده، از 220 تا 50000 ولت، در 6% موارد آسیب الکتریکی باعث ایجاد آب مروارید می شود.
زمان شروع علائم از 3 هفته تا 2 سال متغیر است. ضایعه قرنیه، فوندوس و عصب بینایی نیز گزارش شده است.
عوارض سیستمیک
کمبود شدید پتاسیم یکی از تظاهرات غیرقابل توضیح آسیب الکتریکی با ولتاژ بالاست.
این مشکل در بیماران با عملکرد کلیوی نرمال که 4-2 هفته بعد از سانحه به خوبی غذا می خورند دیده شد.
در چنین افرادی، است تنفسی و آریتمی های قلبی شدید منجر به تشخیص می شود.
تظاهرات سیستمیک آسیب ناشی از برق گرفتگی در سوختگی های ولتاژ بالا که فقط در اثر حرارت شدید قوس الکتریکی ایجاد می شوند، مشخص نیست.
سوختگی های سطحی با اندازه و عمق متفاوت بدون تخریب پنهان بافت های عمیق تر از این آسیب نشات می گیرد.
گاهی قوس باعث شعله ورشدن لباس بیمار شده و شعله هایی را ایجاد می کند که بیش از پیش به پوست آسیب می رساند.
عوارض روانی اجتماعی
عوارض روانی اجتماعی حاصله از سوختگی های الکتریکی در یک بررسی مقطعی بر روی مبتلایان به سوختگی الکتریکی با استفاده از 3 ابراز ارزیابی شده است:
مقیاس سلامت ویژه سوختگی، پرسشنامه مقابله با سوختگی و مشخصات درد بیمار.
بیمارانی که بیش از 5 سال بعد از سانحه مورد بررسی قرار گرفتند، سلامت جسمانی خوبی داشتند.
خوش بینی رایج ترین استراتژی مقابله ای این بیماران بود؛
با این حال سطوح قابل توجه ناراحتی عاطفی در تمام بیماران مشاهده شد.
اضطراب در بیماران مبتلا به آسیب سوختگی ولتاژ بالا شایع تر بود.
باید درک کنیم که بیماران سوختگی الکتریکی توانایی محدودی برای بازگشت به کار و به طور کلی کیفیت زندگی نامناسبی دارند.
پریشانی عاطفی ویژگی اصلی است که در درازمدت بر این بیماران تاثیر می گذارد.
با این حال مطالعات روزنبرگ و همکارانش در مقایسه کودکان مبتلا به جراحات الکتریکی با دیگر انواع سوختگی نشان داد که نتایج فیزیولوژیکی درازمدت در هر دو گروه شبیه هم است.
بیماران باردار
صدمات ناشی از برق یا صاعقه در مادر باردار یا جنین او بیشتر از دیگران است.
به دلیل عدم وجود گزارشات کافی، خطرات واقعی ناشناخته است.
گزارشات مرگ و میر جنین تنوع گسترده ای دارند و از 75 تا 15% بعد از آسیب الکتریکی و حدود 50% پس از برخورد صاعقه متغیرند.
معوم نیست مرگ جنین ناشی از آسیب الکتریکی اولیه است یا به دلیل صدمه به مادر باردار .
قوانین ایمنی و پیشگیری از حوادث
هشدارهای مصرف کننده
در تلاش برای هشدار به مصرف کننده در مورد خطر برق گرفتگی، اینک کمیسیون ایمنی محصولات مصرفی(CPSC) تولیدکنندگان و واردکنندگان را ملزم کرده تا برچسب های هشداردهنده و دستورالعمل های نصب را با همه آنتن ها و دکل های ایستگاه تلویزیون و CB در فضاهای باز یا سایر دستگاه هایی که برای حمایت از آن ها در نظر گرفته شده است، تحت پوشش قرار دهند.
این مقررات در مورد تمامی محصولاتی که بعد از 26 سپتامبر 1978 توسط تولیدکننده یا واردکننده تولید، بسته بندی یا فروخته می شود، اجرایی است.
زمانی که کاربر نتواند خط برق مجاور را ببیند ، حوادث مشابهی در مورد نردبان ها به خصوص نردبان های فلزی رخ می دهد.
اکنون خیلی از تولیدکنندگان نردبان محصولات خود را به طور داوطلبانه برچسب گذاری می کنند تا آن ها را از خطر احتمالی برق گرفتگی آگاه سازند.
در سال 1988، CPSC آنالیز عامل انسانی گزارشات تحقیقات عمیق را به منظور ارزیابی خطر برق گرفتگی ناشی از کاربرد نردبان آلومینیومی در مجاورت خطوط برق انجام داد.
این آنالیز برپایه خصوصیات قربانی ، ویژگی های محصول و فاکتورهای محیطی موثر بر آسیب های الکتریکی صورت گرفت.
تجزیه وتحلیل نشان داد گرچه بعضی قربانیان از خطر برق گرفتگی اطلاعی نداشتند، بعضی از آن ها از این موضوع مطلع بودند یا کنترل نردبان را در نزدیک خطوط برق از دست داده بودند یا در ارزیابی فاصله بین خطوط برق و نردبان مرتکب اشتباه شده بودند.
بررسی های بیشتر حاکی از این است که سیستم بینایی انسان توانایی محدودی برای تخمین فاصله لازم برای جلوگیری از تماس با خطوط برق دارد؛
بنابراین حمل نردبان در موقعیت وسیع آن و قضاوت نادرست راجع به ناپایداری نردبان باعث می شود قربانیان به طور ناخواسته با سیم های بلند برخورد کرده یا کنترل نردبان را از دست بدهند.
پیامدهای غیرمعمول شدید چنین حوادثی NIOSH (موسسه ملی ایمنی و بهداشت شغلی) را برآن داشت تا بیش از پیش بر اقدامات ایمنی تاکید نماید؛
به همین خاطر NIOSH کارفرمایان و کارگران را ملزم به رعایت مقررات انجمن ایمنی و بهداشت شغلی(OSHA) کرد که این مقررات کاربرد نردبان های فلزی برای کارهای الکتریکی یا مکان هایی که با رساناهای الکتریکی تماس دارند ممنون می سازد.
به علاوه NIOSH پیشنهاد کرد که ترتیبی داده شود که شرکت برق خطوط را خاموش کرد یا سیم های برق را با پوشش عایق بپوشاند.
علاوه بر این کارفرمایان تشویق شدند تا آموزش های لازم در مورد پروسجرهای پزشکی فوری مانند احیای قلبی- ریوی را به کارگران ارائه دهند زیرا این امکان وجود دارد که مراقبت های پزشکی سریع از مرگ و میر افراد جلوگیری کند.
CPSC توصیه کرد برچسب هشدار موسسه استاندارد ملی آمریکا(ANSI) که اکنون روی نردبان ها نصب می شود، با یک برچسب توصیفی تر که مثلا نوع خطر، عواقب نادیده گیری هشدار و نحوه پیشگیری از خطر را توضیح می دهد، تغییر دهند.
به علاوه CPSC پیشنهاد کرد رویکردهای کاهش این نوع خطرات ناشی از برق گرفتگی که تنها متکی به افراد نیستند، تمهیداتی بیاندیشند که موثرتر باشد.
پیشگیری از سوختگی الکتریکی
یک راه حل این است که پیوند فایبرگلاس را در تمام نردبان های جدید قرار دهید و عایقی ایجاد کنید که برق به زمین راه نداشته باشد.
این نوع نردبان در حال حاضر در بعضی شرکت های برق بکار می رود.
راهکار دیگر این است که قسمت کشویی بالای نردبان های بازشو را با یک ماده عایق یا نارسانا مثل تفلون سنگین بپوشانید.
این راهکار در نصب آنتن های سقفی کاربرد موفقیت آمیزی داشته است.
در سال 1989، سازمان مشترک المنافع ویرجینیا قانون ایمنی خطوط ولتاژ بالا را برای ارتقاء ایمنی و حفاظت از کارگران شاغل در اطراف خطوط برق تصویب کرد.
این قانون برای اشخاص و مشاغلی اعمال می شود که کار آن ها مستلزم ارتباط نزدیک با سیم های برق است به استثناء شرکت های تلویزیونی کابلی و تلفن.
این قانون محدودیت هایی را برای ایمنی شغلی در نزدیکی سیم های برق تعیین می کندو اگر نتوان محیط کار ایمنی را فراهم کرد فرد الزامی به ادامه کار ندارد.
براساس قانون مذکور هیچ وسیله مکانیزه ای نمی تواند در فاصله ده فوت از خطوط برق با ولتاژ 50000-600 ولت کار کند و فرد نمی تواند در فاصله 6 فوت قرار گیرد.
هنگام کار در این محدوده، کارگر باید به شرکت برق اطلاع دهد و شرکت نیز متعاقبا برق را قطع نموده یا در مورد تجهیزات توصیه های خاصی ارائه می کند.
کارمندانی که مجبورند در نزدیکی کابل های فشار قوی کار کنند، باید لباس محافظ مخصوص، کلاه ایمنی، دستکش و آستین لاستیکی و عینک محافظ بپوشند.
بر اساس OSHA کارگرانی که در نزدیک خطوط فشار قوی مشغول کارند باید از کلاه ایمنی کلاس 2 استفاده کنند که به منظور مقاومت در برابر 20000 ولت جریان متناوب با فرکانس 60 هرتز به مدت 3 دقیقه طراحی شد است.
به علاوه این کلاه ایمنی می تواند در برابر سوختگی 30000 ولت مقاومت کند.
کابل های فشار قوی مستعد تخلیه گاه به گاه یا قوس الکتریکی هستند و می توانند به اپیتلیوم قرنیه آسیب برسانند.
این عینک محافظ از چنین آسیب هایی جلوگیری می کند.
در واشنگتن لوله های آبیاری (IP) مورد استفاده کشاورزان شایع ترین منبع تماس مرگبار انسان با خطوط برق فشار قوی است.
گروه هایی مثل شرکت های خدمات عمومی و خدمات توسعه تعاونی خطرات برق گرفتگی IP را به رسمیت شناخته اند و احتیاط های لازم را در نظر دارند.
همه سازمان ها و گروه ها (اعم از دپارتمان های بهداشت ایالتی و شهری، شرکت های خدماتی، خدمات توسعه کشاورزی، مدارس، انجمن های مدنی و گروه های کارگران زراعی) در مناطق روستایی که با لوله های فلزی آبیاری می شوند، باید با خطرات برق گرفتگی IP تهدید کننده زندگی کارگران کشاورزی آشنا شوند.
مبنای علمی برای انتخاب دستکش
دستکش های لاستیکی برای کار با سیم های فشار قوی و محافظت در برابر آسیب ناشی از سوختگی ضروری است.
دستکش های کلاس 2، طبق تعریق انجمن آزمایش و مواد آمریکا تا 20000 ولت مقاومت دارد.
دستکش های کلاس 4 تا 40000 ولت را تحمل کرده و باید توسط کسانی که در نزدیکی خطوط برق فشار قوی کار می کنند، بکار روند.
به علاوه این افراد باید از عینک محافظ رنگی استفاده کنند.
علیرغم تلاش های بیشمار و مقررات ایمنی، خطر برق گرفتگی هنوز یکی از مسائل مهم بهداشت و ایمنی شغلی برای کارگران صنعت برق است.
پس از قطع جریان برق، تکنسین ها و امدادگران اورژانس که با درمان آسیب های ناشی از برق گرفتگی سروکار دارند باید به جای دستکش های معاینه ای که در بیمارستان بکار می روند، از دستکش معاینه پزشکی اورژانسی با میزان نشت 1% استفاده کنند.
تخلیه دود در پروسجرهای الکتروسرجری
تکنیک های الکتروسرجری بیش از یک قرن است که در بیمارستان ها اجرا می شوند.
شاید الکتروسرجری در اتاق عمل با دود حاوی آلاینده های هوابرد مشابه دود لیزر همراه باشد.
این توده حاوی گازها و بخارات سمی نظیر بنزن، هیدروژن سیانید، فرمالدئید و مواد سلولی مرده و زنده مانند خون و ویروس هاست.
آلاینده ها بوی نامطبوعی دارند و ممکن است باعث ایجاد مشکل در دید محل جراحی شوند و یا با ناراحتی دستگاه تنفسی فوقانی و سوزش چشم همراه باشند.
آلاینده به طور بالقوه جهش زا و سرطان زا هستند.
موسسه ملی ایمنی و سلامت بر استفاده از سیستم های تخلیه دود تاکید دارد.
وقتی در نتیجه پروسجر عمل مقدار زیادی دود یا توده به وجود آید باید از دستگاه تخلیه دود و فیلتر هوای اولپا استفاده کرد.
این فیلتر می تواند 9999/99% باکتری ها، گردو غبار، گرده و ذرات با اندازه 120 نانومتر یا بزرگ تر را از هوا پاک کند.